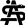Das Basissymptom-Konzept richtet sich nach den phänomenologisch orientierten Basissymptomen (27). Diese werden als feine, subklinische Störungen beschrieben, die sowohl vor der psychotischen Erstmanifestation als auch zwischen und während psychotischer Episoden auftreten können. Sie werden von dem Individuum selbst wahrgenommen und als verändert gegenüber dem prämorbiden Zustand beschrieben. Die Basissymptome bilden somit keine schon immer da gewesenen „Trait-Merkmale“, die die Betroffenen als Teil ihres Selbstbildes sehen, sondern beschreiben die voranschreitende Veränderung in der Wahrnehmung und im subjektiven Erleben (17, 28). Typischerweise beziehen sich die Basissymptome auf Störungen des Antriebs, der Stresstoleranz, des Affekts, der Denk- und Sprachprozesse, der Wahrnehmung und der Motorik (17, 28), wobei organische Ursachen oder der Zusammenhang zu Medikamenten oder Substanzkonsum ausgeschlossen werden müssen.
Basissymptome sind nicht zwingend von außen beobachtbar – anders als so manches APS oder BLIPS – und sie werden von Betroffenen auch nicht als „in der Außenwelt stattfindend“ wahrgenommen. Sie betreffen seelische und kognitive Prozesse (z. B. Stimmung, Aufmerksamkeit, Konzentration, Gedächtnis) und nicht Denkinhalte wie bei Wahnvorstellungen, Halluzinationen oder Ich-Störungen (17).
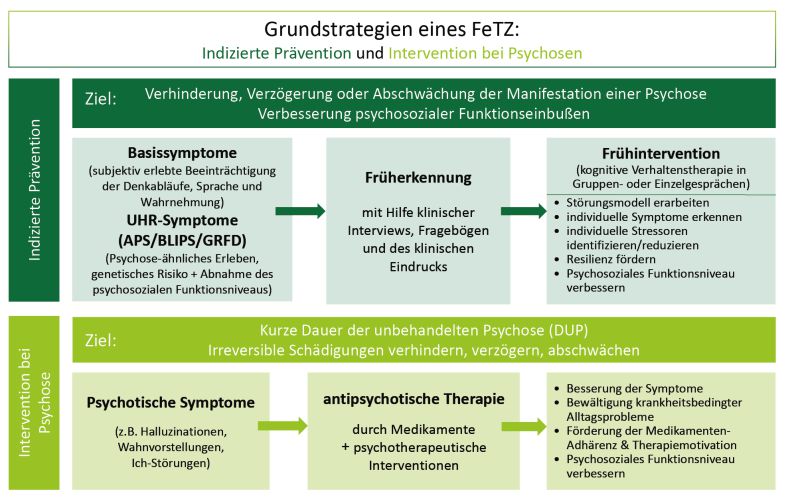
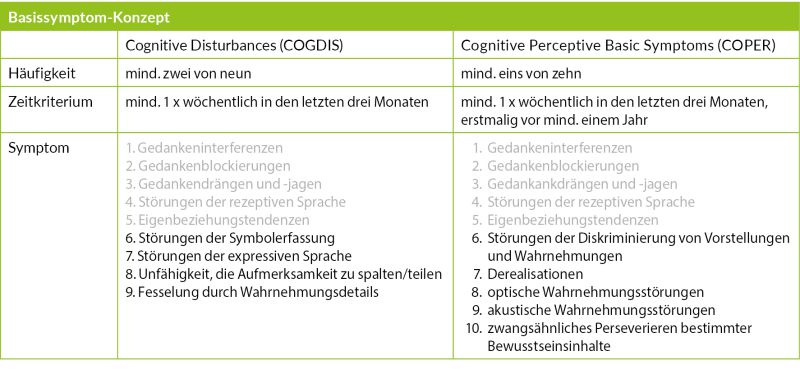
Langzeitstudien haben insgesamt 14 Basissymptome herausgearbeitet, die in zwei Risikokriterien-Gruppen unterteilt wurden, mit dem Ziel, das Psychoserisiko möglichst früh zu erfassen (16, 29) – siehe Abbildung 2 und Tabelle 2. Dabei überschneiden sich einige Kriterien (in der Tabelle in grauer Schrift).
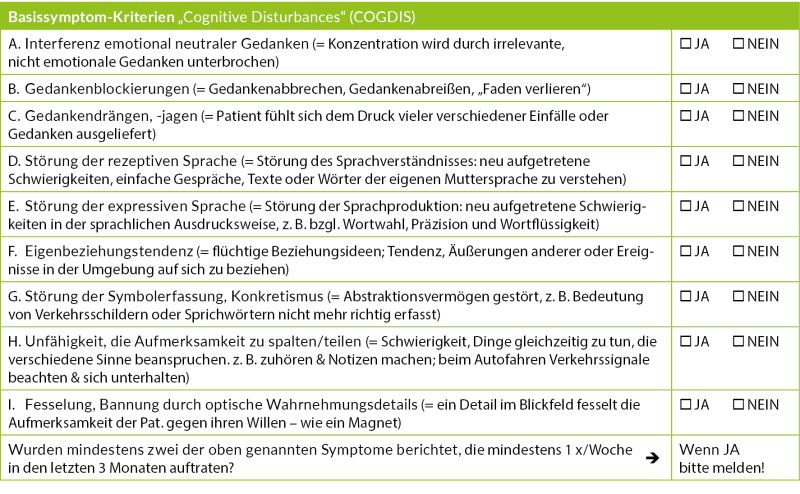
- Kognitive Störungen bzw. Cognitive Disturbances (COGDIS), bei denen mindestens zwei von neun Kriterien mindestens einmal wöchentlich in den letzten drei Monaten aufgetreten sein sollten. Zur Veranschaulichung sind typische Beispiele im unteren Teil von Tabelle 1 aufgeführt.
- Kognitiv-perzeptive Basissymptome bzw. Cognitive Perceptive Basic Symptoms (COPER), bei denen mindestens eins von zehn Kriterien mindestens einmal wöchentlich in den letzten drei Monaten und einem erstmaligen Auftreten vor mindestens einem Jahr vorhanden sein sollte.
d) Frühintervention durch spezifische Psychotherapie
In einem FeTZ für Psychosen werden verschiedene Maßnahmen zur Frühintervention ergriffen, um bestenfalls die Manifestation des Vollbilds einer Psychose zu verhindern oder zumindest den Verlauf der Erkrankung positiv zu beeinflussen (Abbildung 1, S. 18).
Die EPA empfiehlt Psychotherapie, insbesondere eine spezifische kognitive Verhaltenstherapie bei Erwachsenen mit UHR-Symptomen zur Verhinderung des Übergangs in eine Psychose (22). Wenn sich psychotherapeutische Interventionen als unwirksam erwie-sen haben, sollten sie durch niedrig dosierte atypische Antipsychotika ergänzt werden bei Erwachsenen mit UHR-Symptomen, wenn eine schwere und fortschreitende UHR-Symptomatik (APS mit nur minimaler oder deutlich abnehmender Einsicht oder BLIPS in höherer oder zunehmender Häufigkeit) vorliegt (22). Ziel ist dabei, eine symptomatische Stabilisierung zu erreichen, die für die Wirksamkeit psychologischer Interventionen erforderlich ist. Eine langfristige antipsychotische Medikation mit primär präventivem Zweck wird nicht empfohlen (22).
Spezielle psychotherapeutische Interventionen beinhalten zum Beispiel:
> Psychoedukation zu Psychoseentwicklung, den Risikostadien und Therapiemöglichkeiten: Betroffene und Angehörige lernen in der Psychoedukation, was psychotische Störungen sind, wie sie sich manifestieren können, welche Faktoren zu ihrer Entstehung beitragen und wie sie behandelt werden können. Ein besseres Verständnis der Erkrankung kann Ängste, Stress und Stigmatisierung reduzieren (14, 15).
> Stressmanagement: therapeutisch wird darauf abgezielt, psychische Belastungen und Stress bei Personen, die ein erhöhtes Risiko für die Entwicklung von Psychosen haben, zu identifizieren, zu reduzieren und Stressbewältigungsstrategien zu erarbeiten. Dazu gehören z. B. das Erlernen bestimmter Entspannungstechniken (z. B. Atemübungen, progressive Muskelentspannung, Achtsamkeit); Bewältigungsstrategien zum Umgang mit Stress, z. B. Konfliktlösungsfähigkeiten verbessern; Priorisieren; Lebensstiländerungen im Sinne einer gesunden Lebensweise mit ausgewogener Ernährung, regelmäßiger körperlicher Aktivität und ausreichendem Schlaf; soziale Unterstützung z. B. durch Einbindung von Familie, Freunden oder Unterstützungsgruppen (15).
> Symptommanagement: Ein wichtiger Baustein der Prävention besteht darin, ein Symptomverständnis zu erlangen, das heißt, die prä-psychotischen Symptome zu erkennen, zu verstehen und effektiv zu bewältigen. Die betroffene Person wird über die Art der prä-psychotischen Symptome aufgeklärt, die sie erlebt, die z. B. Wahrnehmungsstörungen, abgeschwächte wahnhafte Ideen oder formale Denkstörungen betreffen (14, 15).
> Kognitive Umstrukturierung: in der kognitiven Verhaltenstherapie lernt die Person, die Gedanken und Überzeugungen zu identifizieren, die zu prä-psychotischem Erleben beitragen könnten (z. B. „Alle wollen mir was Böses.“). Sie lernen, diese Gedanken zu hinterfragen und alternative, realistischere Perspektiven zu entwickeln (14).
> Sokratische Fragetechniken z. B. zur Realitätsüberprüfung: Die Betroffenen lernen, zwischen realen und unrealen Erfahrungen zu unterscheiden. Mit Fragen wie: „Wie wahrscheinlich ist diese Interpretation?“, „Worauf stützen Sie diese Antwort?“, „Gibt es auch Hinweise, dass die Situation sich anders darstellt als zunächst vermutet?“ erlernen die Betroffenen kritisch zu überprüfen, ob ihre Wahrnehmungen oder Gedanken tatsächlich der Realität entsprechen (14, 15).
> Soziale Fähigkeiten und Beziehungsaufbau: Da Personen mit erhöhtem Psychoserisiko weniger gute soziale Fertigkeiten aufweisen, können Übungen der sozialen Kompetenzen helfen, Situations-angemessenes Verhalten zu üben und somit soziale Fähigkeiten zu verbessern und den Aufbau gesunder zwischenmenschlicher Beziehungen zu fördern, was wiederum die Isolation und sozialen Stress verringern kann (15).
> Familienunterstützung: Angehörige werden ebenfalls einbezogen und lernen, wie sie Betroffene bestmöglich unterstützen können. Dies kann helfen, das Verständnis und die Kommunikation innerhalb der Familie zu verbessern sowie Stress zu reduzieren (15).
Diskussion
a) Chancen und Risiken der Früherkennung und Frühintervention
Im Rahmen der Früherkennung und Intervention von Psychosen ist ein sorgfältiges Abwägen der Chancen und Risiken aus ethischen Gründen erforderlich. Als eine große Chance ist die eingangs erwähnte Vorbeugung einer Neurodestruktion und Entwicklung von Defektzuständen durch das Vollbild einer Psychose aufzuführen. Auch kann die Einordnung der Symptome entlastend sein und der Krankheitsverlauf von Betroffenen wesentlich verbessert werden. Wichtig ist, dass es bei der Früherkennung nicht nur darum geht, Menschen mit einem erhöhten Psychoserisiko eine Übergangsprognose anzubieten, sondern auch darum, individualisierte Therapiemaßnahmen abgestimmt auf die jeweiligen Symptome zu entwickeln. Spezialisierte FeTZ für Psychosen können die Übergangsrate in eine Psychose senken oder zumindest den Ausbruch verzögern (30), den Verlauf abmildern und die psychosozialen und ökonomischen Folgen einer psychotischen Erkrankung deutlich reduzieren (31).
Allerdings hat die bisher etablierte Früherkennung eines erhöhten Psychoserisikos anhand der oben dargestellten Interviews gemäß UHR- und Basissymptom-Konzept noch Grenzen. So lag die Sensitivität der Vorhersage in einer großen europäischen Studie zwar bei 85 %, die Spezifität jedoch nur bei 67 % (32). Personen mit subklinischen oder Risikosymptomen, die gar keine Psychose entwickeln würden oder spontan remittieren, werden somit eventuell unnötig behandelt und sind gegebenenfalls einer potenziellen (Selbst-)Stigmatisierung ausgesetzt. In diesen Fällen nichts zu tun, ist allerdings auch keine Option, denn es handelt sich nicht um gesunde, beschwerdefreie Personen, sondern um psychisch belastete Menschen, die mit der Erstmanifestation anderer psychischer Störungen von sich aus Hilfe suchen. Diese Personen zeigen zudem häufig Einbußen des Funktionsniveaus und der Lebensqualität, die an sich schon Krankheitswert haben. Das medizinethische Fürsorgeprinzip verpflichtet zur Abklärung und unter Berücksichtigung des Nichtschadensprinzips zur Behandlung von belastenden Symptomen und Beschwerden. Hilfesuchenden Personen steht es also zu, über ihre Beschwerden und deren Behandlungsmöglichkeiten informiert zu werden. Aktuell wird untersucht, ob es möglich ist, die Früherkennung von Psychosen sowie die individualisierte Psychotherapie mittels künstlicher Intelligenz weiter zu verbessern. In einer großen Europäischen Studie (PRONIA: Personalised Prognostic Tools for Early Psychosis Management) ist es gelungen, die Genauigkeit (balanced accuracy) der Vorhersage der Entwicklung einer Psychose durch Hinzunahme von MRT- Daten von 75,7 % auf 82,9 % zu verbessern (32).
b) methodische Limitierungen
Es handelt sich bei diesem Übersichtsartikel nicht um ein systematisches Review im Sinne einer Metaanalyse. Das Manuskript bietet Einblicke in Früherkennungs- und Interventionsstrategien für Personen mit Psychoserisiko. Zu den methodischen Einschränkungen gehören potenzielle Verzerrungen der Aus-wahl aufgrund der ausschließlichen Verwendung von PubMed und Fokussierung auf englisch- und deutschsprachige Veröffentlichungen.
Fazit
Der Ansatz der indizierten Prävention in der Psychiatrie, insbesondere die Früherkennung und Intervention bei Menschen mit erhöhtem Psychose-Risiko, ist sehr vielversprechend und wissenschaftlich fundiert. Dabei zielt die Früherkennung auf das Wohl der Patientinnen und Patienten und die Reduzierung von Krankheitsfolgekosten ab. Oberste Priorität wird auch in Zukunft die klinische Beurteilung haben, wobei künstliche Intelligenz unterstützend eingesetzt werden kann. Dies birgt sowohl Chancen als auch Risiken für den Einzelnen, die im therapeutischen Prozess sorgfältig abgewogen werden müssen.
Weil sich Psychosen in der Regel zwischen dem Ende der Adoleszenz und dem Beginn des 30. Lebensjahres manifestieren und häufig ein Prodromalstadium vorausgeht, ist eine enge Zusammenarbeit zwischen Kinder- und Jugendpsychiatrie und Erwachsenenpsychiatrie wichtig.
Korrespondenzadresse:
Prof. Dr. med. Johann Steiner
Klinik für Psychiatrie und Psychotherapie,
Otto-von-Guericke-Universität Magdeburg
Leipziger Straße 44, 39120 Magdeburg
Tel.: 0391/67-15019; Fax: 0391/67-15223
E-Mail: Diese E-Mail-Adresse ist vor Spambots geschützt! Zur Anzeige muss JavaScript eingeschaltet sein.
Erklärung zu Interessenskonflikten:
Hiermit erklären die beteiligten Autoren, dass es zum vorliegenden Artikel keine Interessenskonflikte gibt.
Die Verbesserung der Früherkennung von Psychosen mittels künstlicher Intelligenz der Otto-von-Guericke-Universität Magdeburg in Kooperation mit der Heinrich-Heine-Universität Düsseldorf und der Ludwig-Maximilans-Universität München wird gefördert durch den GBA–Innovationsfonds im Rahmen einer Förderausschreibung zu neuen Versorgungsformen in Themenbereichen der digitalen Transformation: CARE – Risikoevaluation in der Früherkennung psychotischer Erkrankungen.
Abkürzungsverzeichnis:
APS Attenuated psychotic symptoms (Attenuierte Psychotische Symptome)
BLIPS Brief Limited Intermittend Psychotic Symptoms (kurze limitierte, intermittierende psychotische Symptome)
BS spezifische kognitive und perzeptive Basissymptome
COGDIS Cognitive Disturbances
COPER Cognitive Perceptive Basic Symptoms
DGPPN Deutsche Gesellschaft für Psychiatrie und Psychotherapie, Psychosomatik und Nervenheilkunde
DSM IV Diagnostic and Statistical Manual for Mental Disorders
DUP Dauer der unbehandelten Psychose
EPA European Psychiatric Association/
Europäische Psychiatrische Vereinigung
FeTZ Früherkennungs- und Therapiezentrum
GRFD Genetic Risk and Functional Decline
(Genetisches Risiko und Funktionelle Defizite)
MRT Magnetresonanztomographie
PRONIA Personalised Prognostic Tools for Early Psychosis Management
SIPS Structured Interview for Psychosis-Risk Syndromes
UHR Ultra-High-Risk
US Unspezifische Symptome und Funktionsdefizite